SABCS乳腺癌治疗新研究、新动向,一定不要错过!
2019年国际乳腺癌重量级学术活动的“收官之作”——第42届圣安东尼奥乳腺癌研讨会(SABCS)于12月10日-14日在美国盛大举行。 本次会议发布了哪些乳腺癌领域的重要研究结果,又将对乳腺癌的临床治疗带来怎样的改变?来随我一起先睹为快吧!
靶向治疗
OlympiAD总生存期和安全性的扩展随访:比较奥拉帕利(Olaparib)与医生选择的化疗方案治疗BRCA突变和HER2阴性转移性乳腺癌(mBC)患者
背景:在OlympiAD研究中,与医生选择的化疗方案(TPC)相比,在BRCA1和/或BRCA2突变(BRCAm)和HER2阴性转移性乳腺癌患者中,奥拉帕利在无进展生存期方面显示出具有临床意义的获益(Robson N Engl J Med 2017)。在数据成熟度为64%时,奥拉帕利治疗的最终预期中位总生存期(OS)为19.3个月,而TPC为17.1个月(Robson Ann Oncol 2019)。
此时,26例患者继续接受奥拉帕利治疗,没有患者继续接受TPC治疗。方案修正后,继续对患者进行生存状态和严重不良事件的随访。
方法:OlympiAD是一项开放性、III期、随机、对照、试验(NCT02000622)。患有BRCA突变和HER2阴性mBC且既往接受过≤2种化疗线治疗的mBC患者被随机分配接受奥拉帕利(300mg每日两次)或TPC(卡培他滨、长春瑞滨或艾日布林)治疗。扩展的OS和安全性随访是探索性终点;研究没有把握来评价亚组之间的OS获益或疗效。
结果:在随机接受奥拉帕利 (n=205)或TPC(n=97)的患者中,分别有160例(78.0%)和80例患者(82.5%)退出研究(大部分因为死亡),分别有7例和8例患者未参与扩展随访。
在数据截止日期时,223例患者死亡(73.8%数据成熟),奥拉帕利组24例患者(11.7%)和TPC组9例患者(9.3%)停止研究的治疗,无患者继续接受TPC治疗。14例患者(6.8%)目前仍在继续接受奥拉帕利治疗;基线时患者中位年龄为42.5岁,42.9%的患者为既往未接受过化疗治疗mBC,57.1%的患者为TNBC,50.0%的患者存在BRCA1突变,42.9%的患者存在肝转移,57.1%的患者存在≥2个转移部位。
奥拉帕利组的中位随访时间为18.9个月,TPC组为15.5个月。总体人群和预设关键亚组的OS分析见表。在停止治疗的患者中,奥拉帕利组和TPC组分别有2.0%和11.3%的患者接受后续PARP抑制剂治疗,分别有42.4%和48.5%的患者接受后续铂类化疗。奥拉帕利组的中位总持续时间为251天,TPC组为105天,8.8%的奥拉帕利组患者治疗>3 年,无TPC组患者治疗>3 年。没有发现新的疑似奥拉帕利治疗相关的严重不良事件,没有骨髓增生异常综合征/急性髓性白血病的报告。
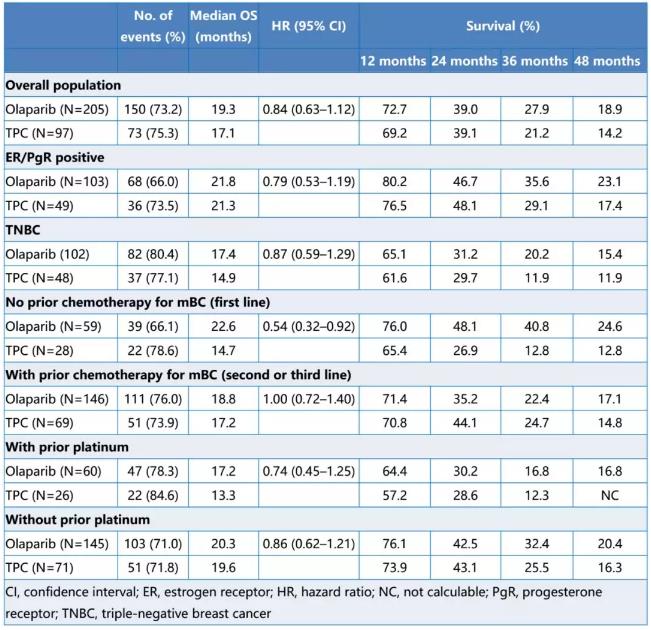
结论:奥拉帕利的总治疗持续时间是TPC的两倍以上,在长期治疗中没有新的安全性事件。随着随访时间的延长,各治疗组的OS无显著差异;但在mBC一线治疗背景下,与化疗相比,奥拉帕利治疗患者的OS持续获益。
在美国,T-DM1 vs. 曲妥珠单抗(H)作为辅助治疗用于存在残留侵袭性病变的HER2+早期乳腺癌患者的成本效益
目的:T-DM1是一种靶向HER2抗体药物偶联物(ADC),用于H联合紫杉类新辅助治疗后残留侵袭性病变的HER2+早期乳腺癌 (eBC)患者的辅助治疗。III 期临床研究KATHERINE(NCT01772472)显示, 与H相比,T-DM1可使侵袭性乳腺癌的复发或死亡风险显著降低50%(HR=0.5,95%CI 0.39-0.64;p<0.001)。本研究从美国第三方支付者的角度探讨使用T-DM1与H的成本效益。
方法:从美国支付者的角度开发了一个Markov终生成本效益模型,比较T-DM1与H的临床结局和成本。该模型纳入了KATHERINE研究的人群以及6种健康状态:无侵袭性疾病、非转移性(局部区域)复发、缓解、一线和二线mBC和死亡。根据 KATHERINE 临床研究数据的统计外推预测患者终生的无侵袭性疾病生存期 (iDFS),而OS(各健康状态下的死亡风险估值)则来自于多项乳腺癌临床研究和美国寿命表。模型纳入了除缓解和死亡以外所有健康状态下的治疗费用。给药剂量和治疗时间来自于产品说明书和/或已发表的文献。
根据 Medispan PriceRx 的药品批发采购价(WAC)估算药品成本。额外成本包括健康状态相关的医疗资源使用、iDFS期间的不良事件以及临终相关成本。这些费用来源于Medicare医生和实验室的收费表、不良事件的处方信息以及不良事件和临终成本的已发表文献。健康状态评估工具来自于KATHERINE临床研究和已发表的文献。所有费用均调整为2019 年美元。
结果: T-DM1 相较于H具有显著优势[增量成本:-$41,003,增量的质量调整生命年(QALYs):1.79,增量的生命年(LYs):2.22]。此结果是由 iDFS 以外健康状态中观察到的成本补偿所驱动的。T-DM1 的成本节省源于较少的侵袭性乳腺癌复发患者,因此一线及二线mBC患者也较少(例如,T-DM1与H在非转移性复发、一线及二线 mBC状态下的寿命成本分别为$1,540 vs. $6,684、$49,512 vs. $85,795和$35,204 vs. $62,435)。概率敏感性分析发现所有迭代中的成本节省是一致的。上述结果在多种情境分析中保持稳健。
结论:成本效益分析显示,在美国,与H相比,T-DM1作为新辅助治疗后残留侵袭性病变的HER2阳性eBC患者的辅助治疗是具有显著优势的选择(成本较低、更为有效)。
三阴乳腺癌治疗
一项美国转移性三阴乳腺癌(mTNBC)患者接受一线治疗中使用全身性皮质类固醇的研究
背景:皮质类固醇(CS)药物具有免疫抑制的特性,可能会降低癌症免疫治疗(CIT)的疗效。在临床试验数据的回顾性分析中,在开始CIT后使用CS治疗免疫导致的不良事件似乎不会对结局产生明显的不利影响;但是,在CIT开始时接受CS治疗的患者(pt)的总生存期和无进展生存期可能较短(Arbour, J Clin Oncol, 2018)。随着Atezolizumab与白蛋白结合型(nab)-紫杉醇联合治疗获批后,CIT越来越多地用于mTNBC患者的治疗,了解CS作为一线(1L)治疗一部分显得非常重要。这里,我们描述了接受1L治疗mTNBC患者的CS用药模式,并重点关注了紫杉类药物。
方法:研究共纳入了2011年1月1日至2018年7月5日期间确诊的mTNBC患者974例。患者被分类为一线治疗期间未使用皮质类固醇、一线治疗开始时使用皮质类固醇或一线治疗开始后使用皮质类固醇。
结果:mTNBC诊断的中位年龄为60岁。大多数患者为女性(99%),94%患者在社区治疗中心接受治疗,59%发生疾病复发。在一线治疗中,最常见的方案为含卡培他滨(n=208)、紫杉醇(n=204)或nab-紫杉醇(n=131)(表)。卡培他滨单药治疗频率高于紫杉醇和nab-紫杉醇(分别为86% vs 67% vs 52%)。
大多数接受卡培他滨治疗的患者在一线治疗期间未接受CS治疗(79%),而接受紫杉醇和nab-紫杉醇的大多数患者接受CS治疗(分别>95%和78%)。然而,在接受nab-紫杉醇治疗的患者中,接受联合治疗方案的患者(88%)在一线治疗期间使用CS的频率高于接受单药治疗的患者(67%)。
一般而言,在一线治疗开始时接受紫杉醇或nab-紫杉醇治疗并开始CS治疗的患者在治疗期间会持续接受CS治疗。紫杉醇治疗时给予CS(口服或静脉给药)的患者比例为92%,nab-紫杉醇单药治疗的比例为67%,nab-紫杉醇联合治疗的比例为77%,而卡培他滨联合治疗时的比例为81%。在接受nab-紫杉醇单药治疗的患者中,与未使用CS的患者相比,在一线治疗期间使用CS的患者更年轻,发生内脏转移或复发性疾病的可能性更低。
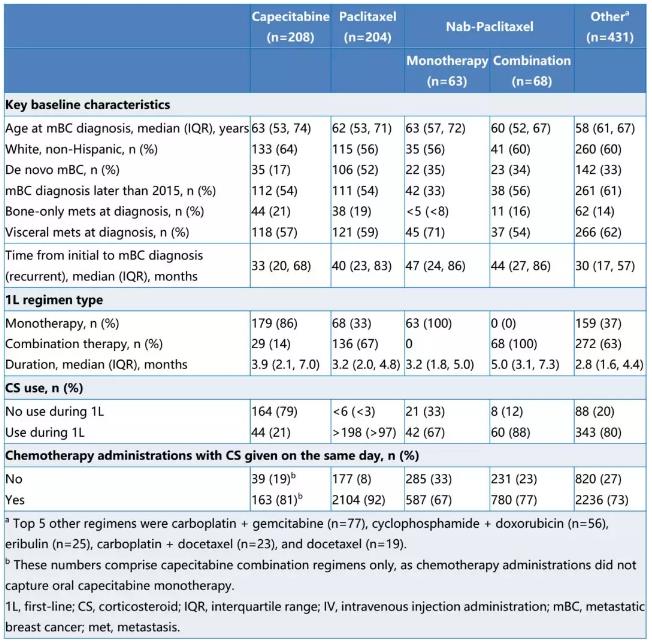
结论:总体而言,除了卡培他滨,mTNBC治疗的大多数方案中,CS常在一线治疗开始时就会使用。在紫杉醇类治疗中,一线治疗开始时接受CS治疗的患者倾向于持续接受CS治疗。尽管并未要求CS与nab-紫杉醇联合给药,但大多数接受nab-紫杉醇单药治疗的患者在一线治疗开始时仍会接受CS,这表明使用CS会作为预先用药。在接受nab-紫杉醇单药治疗的患者中,评估pt特征均与CS的使用无关;然而,由于CS在人群中的使用范围广和样本量较小,很难得出确定性结论。
在TNBC中,PD-L1的表达与PIK3CA/AKT1/PTEN的突变无关,与 ipatasertib(IPAT)加紫杉醇(PAC)的疗效无关。
背景:在早期TNBC的FAIRLANE试验 (NCT02301988)中,在新辅助PAC的基础上添加口服AKT抑制剂IPAT为未经选择的患者带来病理学完全缓解率(pCR;主要终点)和MRI评估完全缓解率数值上的升高,其中PIK3CA/AKT1/PTEN突变患者的治疗效果更好[Oliveira等,Ann Oncol 2019]。
IMpassion130试验确定了一线Atezolizumab+nab-PAC在PD-L1阳性晚期TNBC患者中的疗效。初步1b期结果显示,IPAT、Atezolizumab和紫杉烷三联疗法作为晚期TNBC的一线治疗,在PIK3CA/AKT1/PTEN突变和PD-L1+生物标志物亚组中具有良好的活性(Schmid等,AACR 2019)。使用FAIRLANE研究中的样本,评价PD-L1表达与IPAT治疗效果,PD-L1表达和IPAT相关生物标志物之间的关系。
方法:使用FoundationOne分析(Foundation Medicine)评价治疗前肿瘤样本的基因突变情况。采用SP142 (VENTANA Medical Systems)确定治疗前PD-L1状态,PD-L1阳性定义为 PD-L1在≥1%的肿瘤浸润免疫细胞上表达。使用Salgado方法定量肿瘤浸润淋巴细胞(TILs) (Salgado等,Ann Oncol 2015)。RNA测序检测基因表达。
结果:可评价基因组突变的样本有144例,TILs 135例,基因表达111例,PD-L1表达 99例。PD-L1阳性率为39%,与IMpassion130中报告的阳性率一致。与PD-L1阴性肿瘤相比,PD-L1阳性肿瘤样本的TILs水平显著增高(平均值37% vs 24%;p=0.004),编码PD-L1(CD274:几何平均10.5个/百万 vs 3.9个/百万;p<0.0001)和PD-1(PDCD1:几何平均2.3个/百万 vs 0.9个/百万;p=0.006)的基因表达显著增高。在PIK3CA/AKT1/PTEN突变和未突变的肿瘤样本中PD-L1 阳性率相似(分别为36%和40%)。
对于接受IPAT+PAC治疗的患者,针对不同的PD-L1状态,未观察到pCR(PD-L1阳性样本中16%与PD-L1阴性样本中15%;p=1)或MRI评估完全/部分缓解(分别为75%与64%;p=0.5)方面的差异。
结论:PIK3CA/AKT1/PTEN突变和PD-L1表达是TNBC的独立生物标志物。FAIRLANE中PD-L1阳性的发生率(早期TNBC)与IMpassion130(晚期TNBC)相似。治疗前PD-L1表达与pCR或MRI评估的缓解率与IPAT+PAC的治疗应答无关。
内分泌治疗
在新诊断为ER阳性/HER2阴性的乳腺癌患者中,比较新型选择性ER受体拮抗剂-AZD9496与氟维司群的药代动力学以及安全性的探索性研究
背景:ER阳性乳腺癌常规治疗方案是内分泌治疗,然而原发和继发耐药最终会导致这种治疗方案无法继续获益。氟维司群是第一代选择性ER受体拮抗剂,对他莫昔芬和AI耐药或者不敏感的ER阳性乳腺癌患者有效。但是,氟维司群生物利用度低,并且其剂量依赖性的药代动力学活性和临床疗效受目前获批用药方案的限制(剂量500mg,每月两次肌肉注射)。临床前实验证实,AZD9496是一个口服有效的,生物利用度高的非甾体类,选择性雌激素受体(ER)拮抗剂。 该项研究旨在比较,在新诊断为ER+/HER2-乳腺癌患者中AZD9496与氟维司群的药代动力学改变和药理学关系。
方法:该研究是一项开放标签,多中心研究,患者被随机按照1:1的比例从第一天起开始口服AZD9496,持续5-14天或者仅第一天肌肉注射氟维司群500mg。并在第5天-第14天之间,进行组织活检。主要研究终点是比较不同药物治疗对组织样本ER表达的影响。次要终点包括:孕激素受体(PR)和Ki67表达,血药浓度的改变以及安全性。
结果:研究共纳入49例患者,46例接受治疗(AZD9496 n=22,氟维司群 n=24)。AZD9496治疗后,ER表达降低,其H评分降低24%,氟维司群治疗后降低36%,绝对差异为12%(p=0.86),证实AZD9496不优于氟维司群。并且与基线期比较,AZD9496使PR和Ki67表达降低,分别降低33.3%和39.9%,也不优于氟维司群(PR: -68.7%, p=0.97;Ki67: 75.4%, p=0.98)。
与既往1期数据比较,AZD9496在血液中的暴露剂量比预期低(AUC -40%, Cmax -25%),然而氟维司群的暴露剂量与历史数据一致。活检时AZD9496或氟维司群的血药浓度和的药代动力学标志物之间没有明确的暴露-应答关系。
安全性:AZD9496和氟维司群都是可耐受的,没有新的安全性事件发生,且没有≥3级毒副反应。
结论:AZD9496 250 mg BID可降低ER、PR和Ki-67表达,但是不优于氟维司群。术前研究是一种重要的方法,可在临床开发早期验证新型选择性ER受体拮抗剂的机理。
参考文献
[1]https://www.abstractsonline.com/pp8/#!/7946/presentation/1973
[2]https://www.abstractsonline.com/pp8/#!/7946/presentation/1758
[3]https://www.abstractsonline.com/pp8/#!/7946/presentation/805
[4]https://www.abstractsonline.com/pp8/#!/7946/presentation/1245
[5]https://www.abstractsonline.com/pp8/#!/7946/presentation/1588
来源:医学界肿瘤频道


