感染日常对策
感染症
病原体入侵机体后发生各种症状,称为感染症。病原体大致分为:细菌、病毒、真菌、寄生虫4大类。病原体入侵机体后,有发生症状的,也有不发生症状的;是否发生感染症取决于病原体的毒性强弱与机体抵抗力是否平衡。
感染途径
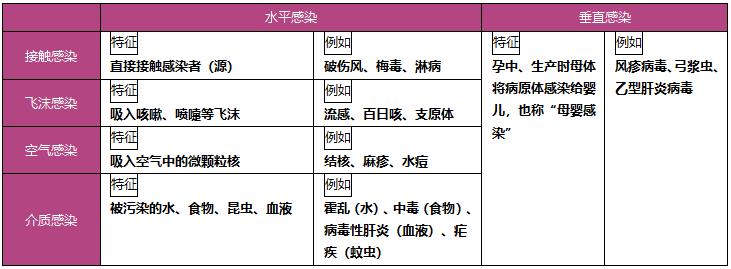
感染途径分为垂直感染和水平感染2大类。
表1:感染的途径
细菌
细菌是肉眼看不到的微生物,单细胞生物。只要有营养源的存在,细菌会自行复制、增殖。有害菌入侵机体造成疾病,有益菌对我们的生活有利。人体中有众多种类的细菌,他们负责维持皮肤表面和肠道内的环境平衡。
引起人类疾病的常见有害菌有大肠杆菌、黄葡萄球菌、结核菌。
抗生药物是击退这些细菌,治疗疾病的药物。抗生药物无法消除或难以消除的菌种统称为耐药菌。细菌耐药后,抗感染治疗很难见效。耐药菌给接受化疗、手术的患者带来极大的风险。
病毒
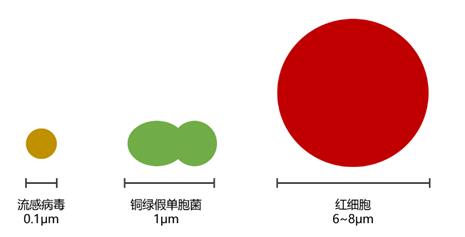
病毒本身不是单细胞生物,大小只有细菌的1/50,病毒进入其他细胞才能生存。病毒进入人体后在细胞内复制自己,细胞分裂后被大量释放,从而进一步侵害其他正常细胞,这是病毒的增殖途径。常见的致病病毒有流感病毒、诺如病毒等。造成感冒的病毒种类很多。
病毒的大小、机制与细菌不同,抗生素对病毒无效,而抗病毒药物的种类非常有限。
图1:病毒、细菌、血细胞大小印象图
抗生药物
抗生药物是破坏细菌,抑制其增殖的药物。专门抵抗微生物制造的化学物质的药物称作抗生素,抗生素是抗生药物的一种。
抗菌药物通过干扰细菌的结构或增殖机制中的某处发挥抗菌作用。例如,著名的抗菌药物青霉素,就是干扰细菌细胞壁的合成。人类和细菌的细胞,最大区别在于是否有细胞壁,人类细胞没有细胞壁。因此,青霉素不影响人体细胞,只攻击细菌。抗菌药物的独特作用机制,不可能有效抵抗细菌以外的病原体(病毒,真菌等)引起的感染症。和其他药物一样,抗菌药物会带来一些副作用。最典型的是腹泻,人类肠道内有上千种细菌,通常它们处于平衡状态,抗菌药物不但攻击入侵的细菌,也攻击肠道内细菌。
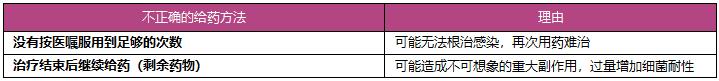
表2抗生药物的使用提醒
感染症的治疗
细菌造成的感染可以用抗生药物治疗。通常的感冒多是病毒造成的,抗生药物无效。当医师认为没有必要进行抗生药物治疗时,不予处方。
感染按部位分有肺炎、膀胱炎等,不同的感染来自不同的病原菌。肺炎感染最多的是肺炎链球菌,膀胱炎多为大肠杆菌感染。何种菌引起患者感染,与患者的身体状态有关,通常不容易导致感染的细菌可能感染本身抵抗力很弱的人(如:在医院就诊时,抵抗力低下的患者更容易被其他患者携带的细菌感染)。
针对不同的细菌,需要不同种类的抗生药物治疗。分析患者感染部位,所感染细菌类型很重要,根据致病菌的种类调整服抗生药物的剂量和时间。抗菌药物的种类很多,经医师诊断,针对不同的细菌,使用不同的药物,患者务必遵医嘱按时按次服药。所谓按时,不单指每日的服药时间,更重要的是服药天数,即不能因症状改善而缩短,也不能任意延长服药天数。
耐药菌
抗生药物对我们人类的毒性不大,但是对细菌却是剧毒。因此,细菌为了自身的生存会想尽办法躲避抗生药物,使抗菌药物对它们无效。
图2:细菌的耐药机制
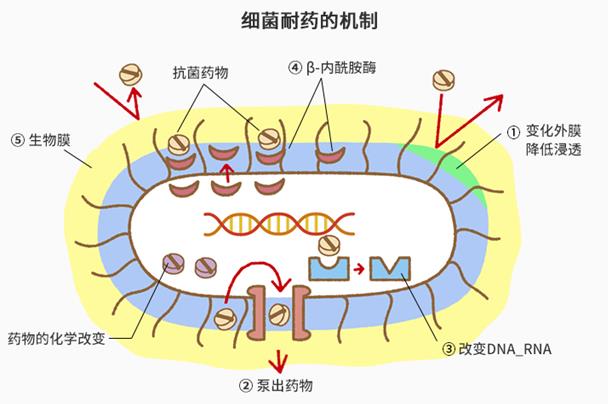
①细菌通过改变自己的外膜,阻止药物进入;
②细菌泵排出已经进入的毒素(药物成分);
③细菌改变抗生药物的DNA、RNA,使药物失效;
④在抗生药物抵达细菌前,细菌促使药物化学分解;
⑤细菌分泌粘液制造生物膜保护自己。
并不是所有的细菌都致病,所有细菌构成微生物群落,各种细菌之间互相作用影响,构建了一个平衡的小社会,人类得以与菌群和谐共处。其中少数细菌通过消耗能量,改变自己的本来能力,获得耐性,而这个过程是轻微的,不影响整个社会的稳态,也不导致疾病。但是当人类使用抗生药物时,群落中的多数派细菌被消灭,而耐性菌却得到了繁衍增殖的机会,生存下来的耐性菌可能造成更严重的感染。广谱性抗菌药物貌似药效优良,却杀害了很多有用菌。特别当不按医嘱服用广谱性抗生药物时,消灭了大多数有用菌,而增加了耐药菌。耐药菌通过接触被扩散,久而久之,人类社会将形成一个对耐药菌生存更有利的环境。
耐药菌并不是现代产物,人们在400万年前的洞穴中发现过耐药菌,北极的永久冻土中也有耐药菌,有的细菌生来就是耐药菌。随着抗生药物的普及,1940年前后人类社会开始出现耐药菌,耐药菌与人类发明的抗生药物将永久地如影随形。1993年人们发现了超级细菌,已经没有抗生药物对其有效,也就是说被超级细菌感染的病人将无药可治。
常见耐药菌
耐甲氧西林金黄色葡萄球菌(MRSA)
黄葡萄球菌感染很难治疗,特别是耐甲氧西林金黄色葡萄球菌的感染,致死率非常高。金黄葡萄球菌经血流感染全身各脏器,对该菌有研究的专家才可能治疗好被感染的患者。目前,MRSA已经成为医院和城市的常客。
耐青霉素肺炎链球菌(PRSP)
炎链球菌是导致肺炎、中耳炎、随膜炎严重感染的致病菌。肺炎链球菌造成感染后,不同的部位耐性判断标准不同。抗生药物的剂量与耐性率密切相关,正确使用药物非常重要。
多重耐药菌(ESBL)
-内酰胺酶可以分解青霉素、头孢氨苄、碳青霉烯等多种抗生药物。含有β-内酰胺酶的细菌,具备或多或少的分解抗生药物的能力。
ESBL不是细菌的名称,而是β-内酰胺酶的一种。制造SEBL的细菌与MRSA一样,已经广布于市井、医院。治疗ESBL细菌的感染,用青霉素类抗生药物有效,比如哌拉西林、他唑巴坦、头霉类抗生药物。肠杆菌基本都有制造ESBL的能力,广谱抗生素使用率越高的国家,恶性循环越严重,甚至从肌肉和水库中都能分离出肠杆菌。
AmpC细菌
AmpC和ESBL一样,属于β-内酰胺酶的一种,是肠杆菌科细菌或和绿脓假单胞菌的染色体或质粒介导产生的。当AmpC细菌数量少时,不会对人体产生影响。已知该酶通过暴露于抗菌药物而被诱导,且当被诱导过度表达时,其对青霉素类到第三代头孢烯类具有广泛的耐药性,这已成为临床问题。在治疗诸如肠杆菌和柠檬酸杆菌之类的细菌时,起初疗效好,之后突然变成多药耐药,这种情况考虑AmpC原因。
多重耐药铜绿假单胞菌(MDRP)
绿假单胞菌的病原性很弱,对免疫正常的人难以致病。在免疫缺陷和营养不良的人中,一旦发生感染却很难治愈,铜绿假单胞菌本身对多种药物强烈耐药,只有青霉素类、头孢菌素类、单环β-内酰胺类、碳青霉烯类、氟喹诺酮类、氨基糖苷类抗生药物才对它们有效。而且它们的耐药机制多样,新抗生素很容易耐药,对上述药物的铜绿假单胞菌很多。对碳青霉烯类、氟喹诺酮类、氨基糖苷类同时耐药的铜绿假单胞菌称为MDRP。可以治疗铜绿假单胞菌的药物非常有限。
耐碳青霉烯的肠杆菌科细菌(CRE)
000年以后,出现了对碳青霉烯类耐药的肠杆菌科细菌(主要通过发酵肠管内葡萄糖来提供能量,例如大肠杆菌,克雷伯菌和变形杆菌),并在全世界传播。它们中的一部分细菌对所有抗生药物耐药,被称为CRE,即超级细菌。超级细菌已经改变了产生碳青霉烯酶的基因,不但在细菌间无限制传播,而且可以分解所有β-内酰胺类药物。著名的超级细菌有印度的新德里金属β-内酰胺酶1(NDM-1),美国的克雷伯恩菌肺炎中发现的KPC,日本的IMP。
抗生药物对病毒性感冒无效
感冒时鼻塞、流鼻涕、嗓子疼、疲乏、咳嗽、有痰、甚至发烧,大多数感冒的原因是病毒,而不是细菌。感冒后服用抗生素是无效的,病毒在体内经一系列反应后,免疫战胜病毒后症状自然消失。“感冒时服用了抗生素,所以病好了”这种说法绝大多数是不成立的。病毒性感冒的处理方法就是休息,注意饮食,等待抵抗力战胜病毒。经医师诊断,病毒性感冒的,再不要去要求医生开抗生素处方了。
癌症患者的感染预防
癌症患者的免疫不平衡,加之手术、放疗、药物治疗导致体质弱,骨髓抑制等,抵抗力比健康人更弱。因此,在日常生活中,预防感染是所有癌症患者的共同课题。
流感和普通感冒的区别
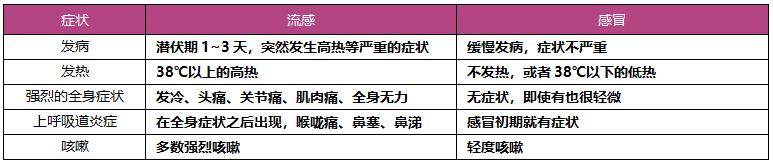
普通感冒一般不出现38℃以上的高热,也很少重症化。流感病毒引起流行性感冒,流感病毒分A、B、C、D四种类型,人类和哺乳动物、鸟类感染A型,B型和C型只有人类感染,D型只有家畜感染。A型流感病毒的直径约80~120nm(1nm是1mm的百万分之一),根据蛋白质的不同有144个亚型。进入体内的流感病毒成为“抗原”,引发一系列的免疫反应,不同亚型的病毒引起的免疫反应程度不同。A型和B型常在冬季(1~3月)流行,很多人都会被感染。从症状上可以帮助我们区分普通感冒和流感。
表3病毒性感冒和流感的常见症状区别
流感的临床症状
流感的典型症状:被感染后经1~3天的潜伏期,突然出现发热、头痛、全身疲乏、关节肌肉痛,之后出现咳嗽、鼻涕等上呼吸道症状,这些症状比普通感冒的症状更强,约1周后开始缓解。体质弱的人感染流感病毒后,还可能出现二次细菌感染,引起肺炎、支气管炎等,儿童容易出现中耳炎、哮喘。季节性流感中很少出现病毒性肺炎,只有A型(H1N1亚型)流感病毒容易导致病毒性肺炎。
病毒性流感的诊断须满足4个条件:
1)突然发症
2)高热
3)上呼吸道炎症
4)疲乏等全身症状
医学检查路径:血清学诊断(抗体、中和检查),临床分离体液检查(试剂盒、病理、细胞培养、基因鉴定等)。
血常规和CRP
血常规
3岁以下儿童的白细胞较高,正常上限到1.3万,而观察成年人的白细胞可以了解很多病态变化。发生感染症通常白细胞都增加;与细菌感染比较,病毒感染的白细胞数值、CRP数值更高;只有腺病毒感染的白细胞和CRP血象与细菌感染类似。注意,感染症中也有白细胞不升高,甚至减少的情况:流感、麻疹、风疹、突发性发疹、支原体感染、伤寒等细菌感染。
不同感染时期的白细胞分化状态:感染初期粒细胞和单核细胞增加;之后,细菌感染的粒细胞占主导地位,病毒感染的淋巴细胞占主导地位。例外,百日咳和结核属于细菌感染,前后期均表现为淋巴细胞主导。到感染的康复期时,无论病毒感染还是细菌感染,都是淋巴细胞主导,并伴有血小板增加倾向。
CRP(C反应蛋白)
CRP是感染或者炎症导致体内组织细胞坏死后,数小时内血液中出现的蛋白质。在炎症的修复过程中CRP始终出现,它与炎症的程度相关,是一个重要的炎症标志物。性别、食物、运动不影响CRP的数值。
◆正常状态 CRP<0.1mg/dl
◆病毒感染的可能性高 CRP<1.0mg/dl
◆病毒感染和细菌感染均有可能 1.0mg/dl~CPR~5.0mg/dl
◆细菌感染的可能性高 CRP>5.0mg/dl
注意,白细胞、粒细胞、淋巴细胞、CRP可以用来推测病原体的种类,反应感染的程度,但不是诊断标准。感染越严重CRP越高。
表4癌症患者生活中的感染预防

症患者的流感预防
流行性感冒,简称流感,是流感病毒引起的疾病。表现为发烧,乏力,咳嗽,流鼻涕,头痛,以及全身肌肉疼痛等症状。年轻的健康人群不容易患严重的流感,免疫力低下的人群需要特别注意。重症流感导致死亡的风险高,海外研究表明,感染流感的癌症患者死亡风险比其他人多3.1倍,约为10%。白血病等血液癌症的患者,以及接受了造血干细胞移植的患者如果感染肺炎,死亡危险更高。
流感的预防
每天坚持勤洗手、勤漱口是最重要的预防措施。秋冬季流感病毒更活跃,近年来,夏季出现流感病毒及副流感病毒的情况时有发生。全年都应当保持勤洗手、勤漱口的良好习惯。同时尽量避免接触流感易感人群。
流感疫苗
调查显示:接种流感疫苗的65岁以上老年人感染流感的人数比例下降了约50%。疫苗对癌症患者的预防效果尚未有大规模的研究。但相关研究提示,癌症患者接种流感疫苗可能降低流感的死亡率,防止感染的重症化。
癌症患者不必担心接种流感疫苗会比健康人更容易出现副作用,接种疫苗也不会导致肿瘤恶化。但如果接种时出现过敏反应,必须及时处理。值得注意的是疫苗不可能提供100%的保护,接种后仍然有可能感染流感。正在接受靶向药物治疗,或者使用免疫检查点抑制剂药物(如:纳武单抗/伊匹单抗)的患者接种流感疫苗是否会导致较强的免疫反应,尚无依据。
因正在接受药物治疗的患者接种流感疫苗可能无效,所以建议一起生活的家人尽量接种流感疫苗,这也是间接保护癌症患者不被感染的一种方式。接受利妥昔单抗、奥法妥木单抗、奥妥珠单抗等药物治疗癌症患者,流感疫苗至少半年内不会起效。服用免疫抑制剂药物也可能导致疫苗无效。建议正接受药物治疗的患者咨询自己的主治医生,是否可以接种流感疫苗。推荐每年在10月底前接种。
感染了流感怎么办
正在接受药物治疗的癌症患者感染流感可能致命。特别是体温超过38℃时,务必尽快去医院接受诊疗。在癌症治疗以外的医院就诊,务必告知医生自己的癌症病史,并说明自己正在使用的抗癌药物等相关事宜。


