日本专家谈肿瘤・宫颈癌
宫颈癌是什么病?
感染了人乳头瘤病毒(HPV),发生在子宫颈部位的恶性肿瘤。
早期通常无明显症状,进展后出现阴道不规则出血等症状。
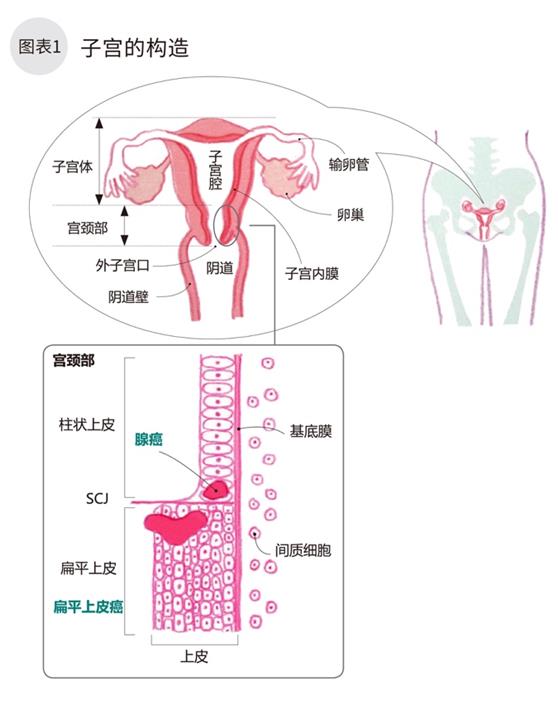
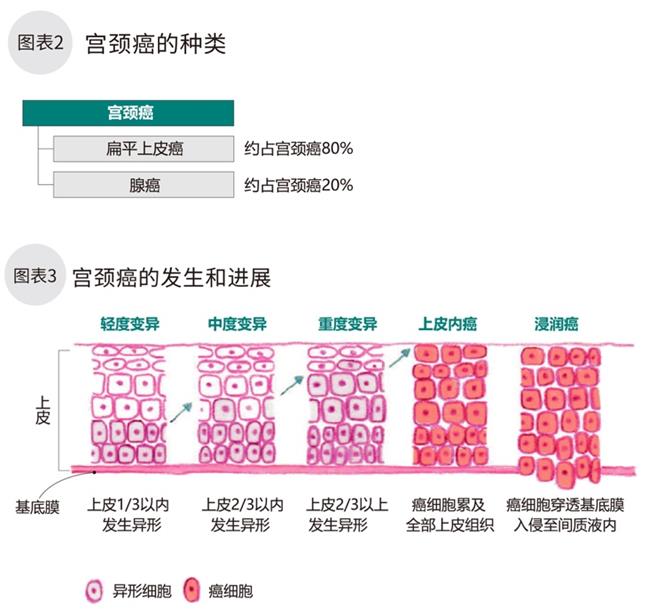
子宫整体呈中空梨型,分为附着胎盘的类圆形上半部分,和连接阴道的细长形下半部分(图表1)。宫颈癌发生在子宫口到宫颈部位。主要分两种,发生在宫颈部表面扁平上皮细胞的扁平上皮癌,和发生在柱状上皮细胞的腺癌。约80%为扁平上皮癌(图表2)。
宫颈癌是最常见的妇科恶性肿瘤。多发生在35~50岁年龄期间,近年来有年轻化的趋势。在妇科恶性肿瘤中发病率仅次于乳腺癌,位居第二位,20~40岁期间发病率位居首位。感染发病主要通过性交,约80%的女性至少会感染一次人乳头瘤病毒(HPV)。该病毒并不少见,通常会由人体的免疫系统自然清除。容易导致宫颈癌的高危人乳头瘤病毒(HPV)约有15个种类。由于持续感染,部分细胞会发生病变(癌前病变)。发生病变的部位经过5~10年的发展,经过轻度~中度~重度的演变过程后最终癌化(图表3)。初期通常无症状,晚期会出现阴道不规则出血(非性交出血,非经期出血),恶臭血性分泌物,下腹部疼痛或腰痛,下肢浮肿等症状。
参考文献「致患者和家属: 子宫癌,卵巢癌,宫颈癌治疗指南的解说」日本妇科肿瘤学会编辑,金原出版社出版
确诊宫颈癌需要做哪些检查?
宫颈癌筛查可通过巴氏涂片检查(PAP Test),如果疑似宫颈癌,可继续通过阴道镜进一步检查,宫颈活检等精密检查可确诊宫颈癌。也可同时进行巴氏涂片检查和HPV-DNA检测。
宫颈癌筛查中,用棉签或小刷子刮取宫颈部细胞进行细胞学诊断。如果疑似宫颈癌,将继续进行精密检查(图表4)。细胞学诊断依据Bethesda分级系统(图表5)。30岁以上需要细胞学诊断与HPV检测结合。30岁以下的,虽然HPV阳性几率较大,但一般可自行恢复,细胞学诊断有异常时再实施HPV检测即可。
精密检查分两种:①阴道镜检查:通过阴道放大镜观察宫颈粘膜表层,可门诊检查。②宫颈锥型切除术:阴道镜检查后有必要住院实施宫颈切除的,将切除部分做细胞学病理诊断。检查的结果可确诊是否患有宫颈癌。
在日本,经宫颈癌筛查筛后约1%的被检查者需要进一步检查。再检查者中近10%的人被确诊为宫颈癌,而其中60%以上的患者癌细胞局仍然局限于上皮组织内。

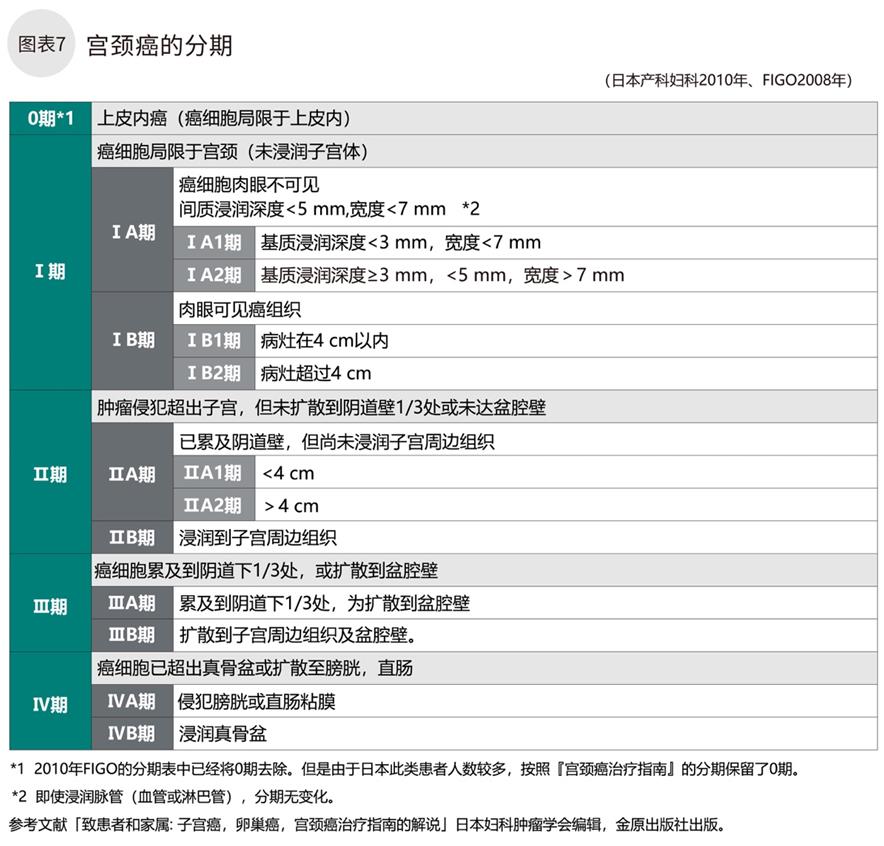
宫颈癌的分期
确诊宫颈癌后,参考阴道镜,膀胱镜,直肠镜等检查结果和临床表现,按照《新FIGO分类》进行分期。确定分期对今后治疗方案的选择有着重要意义。开始治疗前必须确定分期。
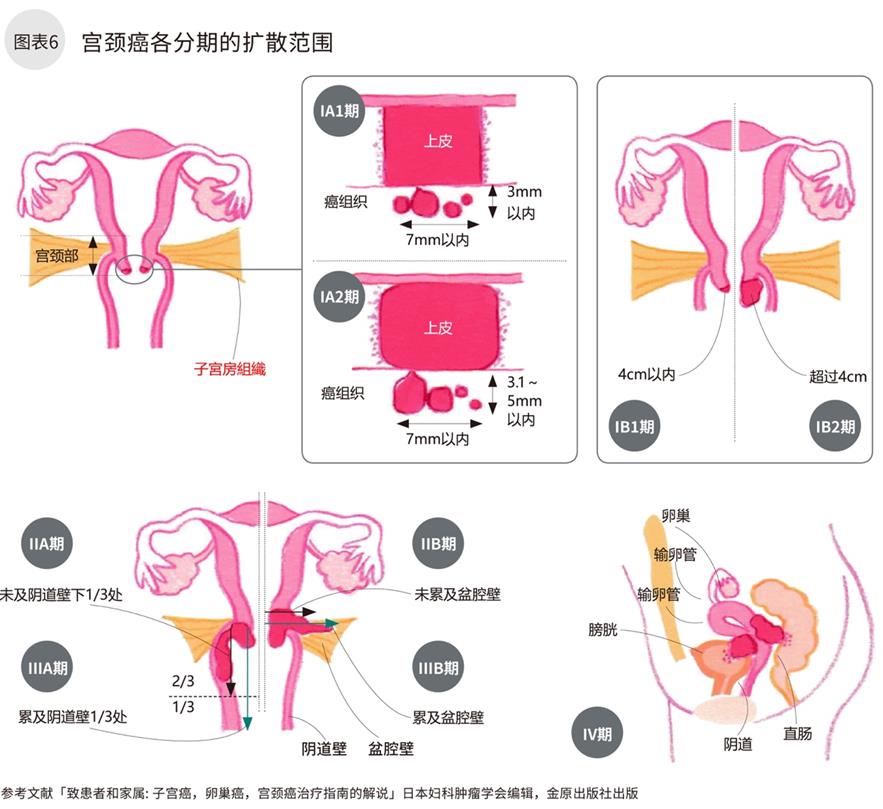
宫颈部,由表面上皮细胞(扁平上皮细胞,腺细胞)和内侧的基质细胞构成,中间由基底膜隔开。宫颈癌病变发生在上皮细胞中,暂时停留在上皮内。但会随着破坏基底膜而逐渐侵袭间质层(浸润癌)(图表1,3)。肿瘤逐渐增大,穿过宫颈部,向阴道壁,子宫附件,盆腔壁,膀胱,直肠等进展,继而向肺等远处器官转移(图表6)。
确诊宫颈癌后,根据癌细胞的侵犯程度和范围,以及发展程度来确定分期。分期对制定治疗方案有着重要的意义。根据宫内诊,视诊,超声波检查等临床表现,参考阴道镜,膀胱镜,直肠镜,尿路造影,直肠/膀胱黏膜活检等检查结果进行综合判断。分期确定后,随即可判断癌组织的大小,是否发生淋巴转移和远处转移。可再进一步实施CT,MRI,PET等影像检查。
在日本,分期标准参照国际上通用的国际妇产科联盟(FIGO)制定的《新FIGO分类》(2008年改版)(图表7)。该标准中,宫颈癌分Ⅰ、Ⅱ、Ⅲ、Ⅳ的4个分期。每期分A,B两类。Ⅰ期のA类根据病灶的深度和范围,再细化1和2两期;Ⅰ期的B类和Ⅱ期的A类根据病灶的大小,再细化到1和2两期。
在日本诊断的宫颈癌中46%为上皮内癌(较早发现),所以在《新FIGO分类》中保留了0期分类。宫颈癌的分期与其他癌症不同,治疗前确定了分期后,治疗后将不再改变。
宫颈癌的治疗有哪些方法?
宫颈癌的治疗方法有手术治疗,放射线治疗(放疗),药物治疗(化疗和靶向),免疫治疗,可单独或合并使用。根据肿瘤的分期,患者年龄,身体状态,以及今后的生育需求等选择合适的治疗方式。
宫颈癌的发病过程(图表3)很清晰,宫颈癌筛查可发现癌前病变。根据历时10年的跟踪调查,从细胞异形到发展为恶性肿瘤的过程,约3%为轻度改变,约10%为中度改变,约21%会进展为重度改变。通常,轻度和中度改变无需治疗,定期随访即可。重度改变的需要开始治疗。
早期:手术可保留子宫
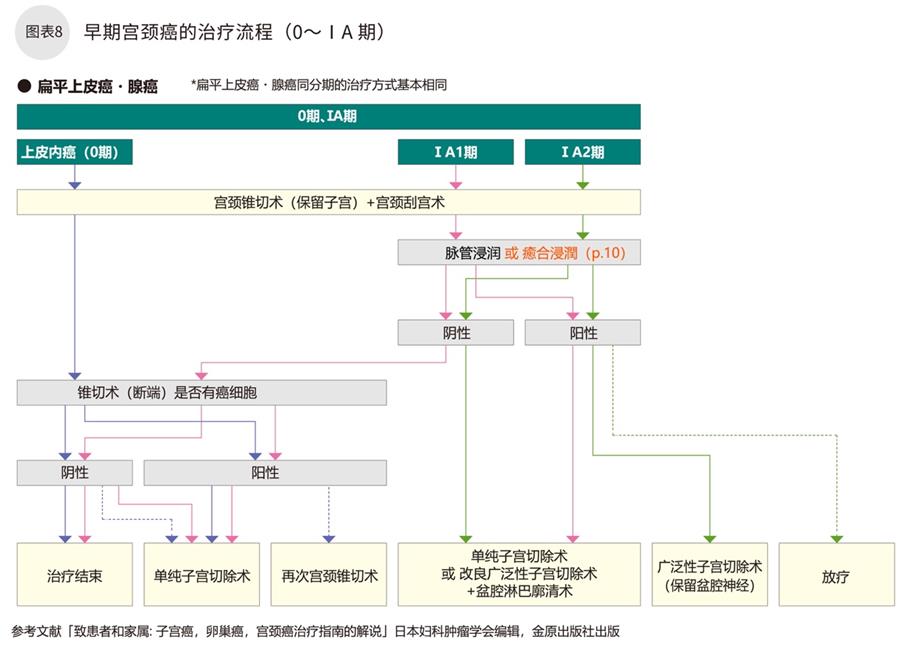
宫颈癌中,局限于上皮细胞内的上皮内癌(0期)和局限于宫颈部,浸润到基质中几毫米的微小浸润癌(ⅠA期)被视为早期。即使高度异形,大多数的上皮内癌都可以通过宫颈锥型切除术保留子宫。
原则上,癌细胞扩散超过上皮细胞的ⅠA期就需要将子宫摘除。ⅠA1期实施全子宫切除术,只摘除子宫;ⅠA2期范围稍微扩大,实施改良广泛性子宫切除术和盆腔淋巴廓清术;但是ⅠA期患者中有生育需求的年轻患者较多,宫颈锥切术为ⅠA1期第一选择,ⅠA2期如符合条件也可考虑实施宫颈锥切术(图表8)。
晚期:组合方式治疗
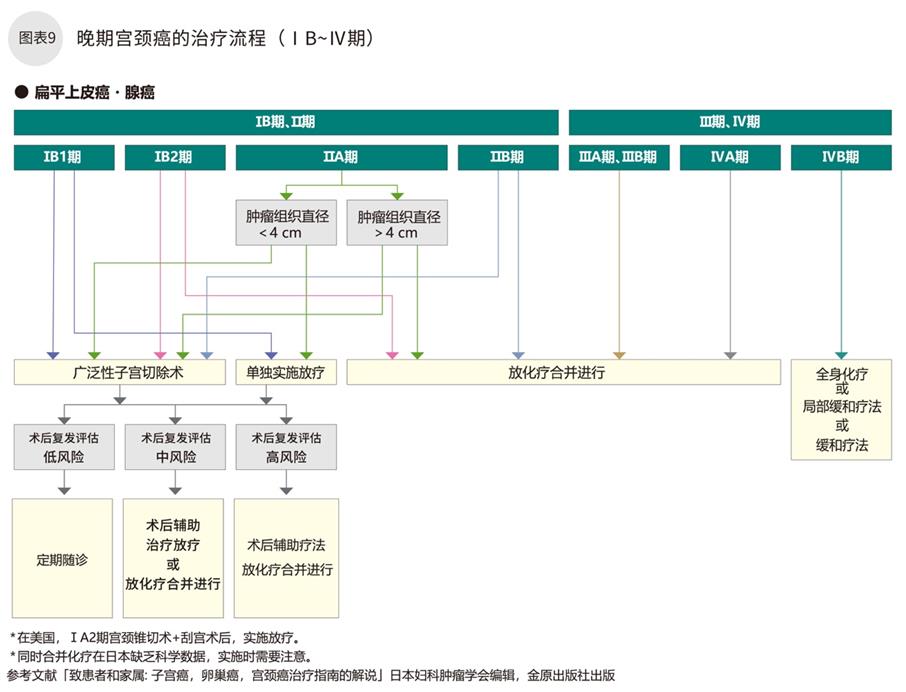
癌细胞浸润至宫颈部基质的ⅠB期,扩散超过宫颈部但尚未到达阴道下1/3,或尚未到达盆腔壁的Ⅱ期,实施广泛性子宫全切术,将子宫及周边的组织,卵巢,阴道的一部分,以及淋巴结等一并摘除。术后复发风险较大或无法手术的,可实施放疗,或放化疗联合。Ⅲ期(癌细胞浸润至阴道下1/3和盆腔)一般不予以手术,实施放化疗联合或单独放疗。发生远处转移的Ⅳ期,原则上实施药物疗法(图表9)。
腺癌,相比扁平上皮癌较容易发生淋巴结转移,而放疗或药物疗法起效慢,而且容易发生卵巢转移。治疗方式和扁平上皮癌相似,但如果分期在ⅠA期内,需要子宫保留的话,癌细胞存留的可能性比较大,需要更加严密随访观察。
宫颈癌的手术治疗有哪些?身体会发生什么样的变化?
宫颈癌手术,有宫颈锥切术,单纯性子宫全切除术,改良广泛性子宫切除术,广泛性子宫切除术等。根据分期选择手术方式。
手术是根治早期宫颈癌(ⅠA期)的主要治疗方式,即使是ⅠB期,Ⅱ期,如果判断可以实施手术切除,也推荐为第一治疗方案。
采取以下手术方式之一切除
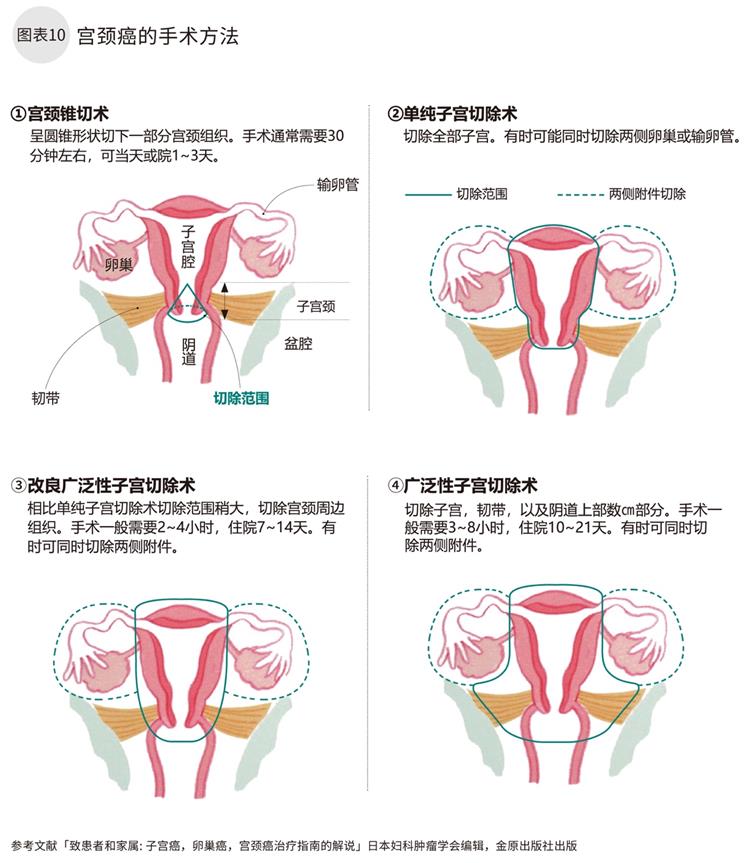
手术方式主要有以下4种(图表10)。根据锥型切术后组织中是否有癌细胞,是否有血管、淋巴管的脉管浸润或愈合浸润(扩散程度),有无生育要求等,结合分期,选择手术方式。
① 宫颈锥切术:通过阴道插入手术工具(激光或电磁波),呈圆锥形状切下一部分宫颈。主要用于活检的组织采集,除了上皮内癌(0期),宫颈残端阴性,有生育需求的ⅠA期也可采用。
② 单纯性子宫切除术:开腹或者从阴道进入,在宫颈和膀胱,直肠,尿管等周边脏器的间隙,贴近宫颈旁切除子宫的方式。有时需要将两侧附件,卵巢和输卵管一并切除。
③ 改良广泛性子宫切除术:将尿管从子宫动脉交界处剥离,从尿管和宫颈间隙中将子宫切除。可能发生盆腔淋巴转移时,可合并盆腔淋巴廓清术,将两侧附件一并切除。
④ 广泛性子宫切除术:将尿管从膀胱剥离,将子宫,一部分阴道,支撑子宫的韧带等宫颈周边组织全部切除。同时实施盆腔淋巴廓清的手术方式。有时可将两侧附件同时切除。
宫颈锥切术不影响妊娠
未来有生育要求的患者可以选择宫颈锥切术,但必须是癌细胞局限于上皮内的0期,和肉眼不可见癌组织的ⅠA期患者。扁平上皮癌,尤其是ⅠA2期或同期腺癌的患者,由于癌细胞的残存可能有很大的复发风险,因此建议实施单纯性子宫全切术。有生育要求的患者请和主治医生,家属充分沟通,如希望保留子宫需频繁复诊,严格控制复发。
近年来,一些医院致力于保留子宫,进行着广泛性宫颈切除术的试验。有强烈生育要求的ⅠA2期患者请与主治医生沟通。
■广泛性子宫切除术
通过广泛性子宫切除术将子宫宫颈部和周边组织切除。再将子宫体部残端和阴道残端缝合连接起来,保留生育能力。手术一般需要3~8个小时,住院10~21天。
术后可能出现不适
手术不是切除了就结束了。术后由于疼痛会影响到身体活动。由于切除了子宫,神经也会受到伤害,导致直肠,膀胱排泄障碍(便秘,尿排不出,漏尿等)。如果实施了盆腔和大腿根部的淋巴廓清术,还会引起外阴和腿部浮肿。如果在绝经前切除了两侧卵巢,还会导致女性内分泌失调,出现潮热,出汗,焦虑,头痛等类似更年期的症状,阴道分泌物也会减少。如果切除了阴道还会造成性交障碍。由于个性化差异,出现症状的时间,强度,时期等会有所不同。应当及时与主治医生,护士确认处理方法,以及同其他同病患患者多进行交流,妥善处理。不要独自担心,苦恼。
宫颈癌的放疗方式
宫颈癌对放疗非常敏感。适用于以根治为目的,或无法手术的患者,可根据分期可单独放疗或放化疗合并。通过外部和内部同时照射,起到根治目的。
放射线可以破环细胞核中的染色体,阻止癌细胞复制。利用放射线的这个特点,使癌组织所缩小。作为宫颈癌的有效治疗方式,对于不能手术者,以根治为目的的ⅠB1期和ⅡA1期,可单独实施放疗;对于ⅠB2期和ⅡA2期,可放化疗联合。ⅠB期和Ⅱ期,广泛性子宫切除术后仍有较大复发风险,作为术后的辅助疗法可放化疗联合。Ⅲ期、ⅣA期,可作为一线治疗联合放化疗(图表9)。
外部照射+内部照射
照射方法分外部照射和内部(腔内)照射两种。外部照射,是指从体外透过皮肤进行照射;腔内照射,是先将空容器放入子宫和阴道内,通过导管将放射源送入容器进行的照射。两者并用是根治宫颈癌的标准治疗方式。外部照射,对宫颈病灶,区域淋巴结,连同整个盆腔进行照射,每天1次每周5天,合计照射25~30次(约5~6周时间)。腔内照射,对宫颈病变部位进行照射,以阻止癌细胞侵入膀胱,直肠等周围的正常脏器。每周1~2次,合计3~5次。放疗的治疗频率与预后有很大关联,连续8周内不间断治疗会有较好的效果。放疗,相比手术带来的排尿功能障碍,性交障碍等并发症较少,但无法保留卵巢功能,还会引起皮炎,粘膜炎,疲乏,恶心,呕吐,直肠炎,膀胱炎等副作用,数月后,甚至数年后仍然可能出现并发症。ⅠB1期和ⅡA1期,放疗和手术的根治效果不相上下,具体采用哪种治疗方式需要和主治医生沟通。
宫颈癌的疫苗和筛查
最近,与宫颈癌发病有重要关系的人乳头病毒(HPV)疫苗已经用于宫颈癌的治疗。HPV 主要通过性交感染。没有性经历,10~15岁人群可静脉注射3次疫苗以产生抗体预防感染。现有疫苗中的HPV16和HPV18被认为是导致宫颈癌的主要病毒。不过疫苗的预防效果不可能达到100%,因此包括没有接种疫苗的人群,以及20岁以后的女性都需要定期进行宫颈癌筛查。
药物疗法(化疗)是怎样治疗宫颈癌的?
药物疗法(化疗)主要是针对发生远处转移(ⅣB期)或复发的患者。化疗药物主要以铂类为基础,多药物联用。
化疗药物可以杀死反复分裂,复制的癌细胞。通过口服,血管或肌肉注射的方式给药。药物通过血行进入全身,杀死越过宫颈部广泛转移的癌细胞(全身疗法)。通常适用于发生远处转移(Ⅳ期)和复发的治疗。
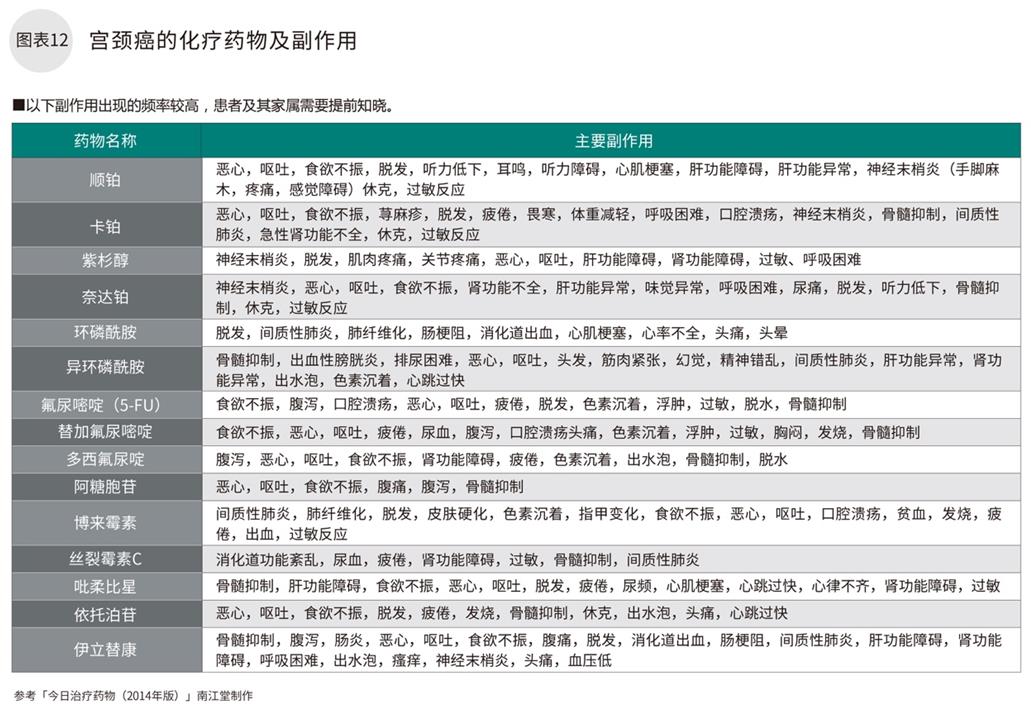
以铂类为基础的多药物联合化疗效果显著
宫颈癌的化疗药物中,铂类的治疗效果最好,通常联用其他不同机理的化疗药物。现阶段,顺铂+紫杉醇的联用为标准治疗药物,卡铂+紫杉醇的联用也开始用于治疗。但是由于化疗药物对正常细胞也有影响,会出现各种副作用。尤其是对新陈代谢旺盛的细胞,如头发,口腔和消化器官的粘膜,骨髓等影响较大,容易引起脱发,口腔溃疡,腹泻,骨髓抑制等。适用于肝脏,肾脏,骨髓功能等没有大问题的患者。但如果副作用反应较大,可以考虑调整甚至停用药物。对于治疗产生的副作用和应对方法需要提前知晓并重视。
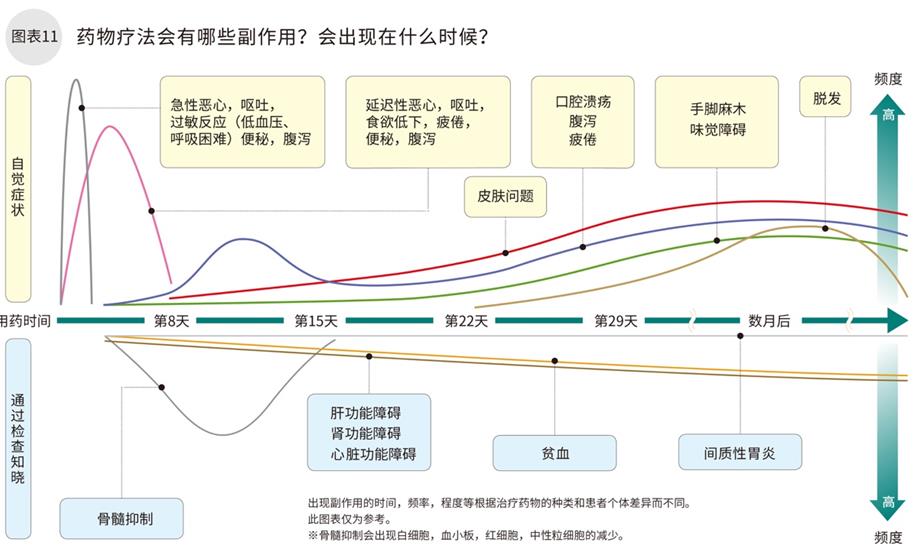
药物疗法(化疗)会出现哪些副作用?
使用的化疗药物种类不同,副作用也会不同,并有较大的个体差异。所以,提前预测将会发生的副作用,以及在发生副作用时的处理方式尤其重要。
宫颈癌的治疗中,通常手术和放疗为第一治疗选择,其次为药物疗法,或放化疗合并使用。主要以铂类为主要治疗药物。
宫颈癌的治疗一般不采用靶向药(破坏癌细胞特有分子结构,阻止其复制)和激素药物(调节女性内分泌)。
化疗药物的副作用中,有自觉症状和通过检查可知症状。而且有较大的个体化差异。
自觉症状中最有代表性的就是恶心和呕吐。通常提前服用止吐剂来控制。如果有手脚麻木,疼痛,浮肿等神经末梢炎症状以及手足综合症,则需要尽早治疗。图表13中将各种症状的缓解方法罗列出来了。不管发生什么副作用,提前知晓一般都可以缓解。尽可能避免中断或终止治疗。
通过检查可知症状中最典型的是骨髓抑制(白细胞,中性粒细胞,血小板等减少症)。一般发生在化疗开始后1~2周左右,导致感染和贫血的可能性较大,需要注意。
如果还是担心,有必要和主治医生,护士,药剂师进行沟通。特别是接受门诊化疗的患者,需要随时准备应对身体的变化,掌握紧急联络机制。


发生复发或转移,会出现哪些状态?
「复发」:通过治疗已经消失不见的癌再次出现。
「转移」:治疗期间或发现复发时,癌细胞已向宫颈以外扩散的状态。
通过治疗,癌消失后再次出现,但局限于盆腔内,是复发,尚未发生转移。发现盆腔外复发的是转移。最初诊断为宫颈癌时,癌组织已经出现在其他器官,也是转移。
盆腔内复发多发生在5年以内
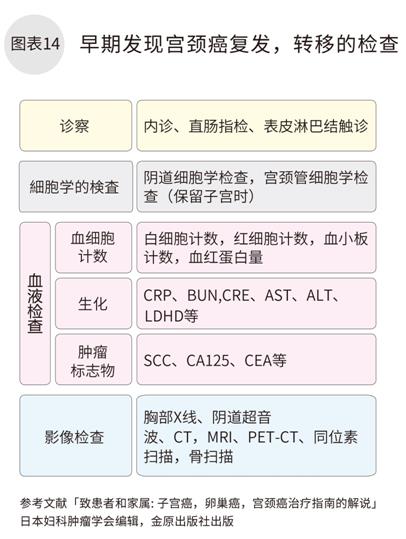
宫颈癌的复发约80%~90%发生在治疗后的5年内,5年后也有可能复发。大多数为盆腔内复发,而淋巴结,肺,肝脏,骨等远处转移也容易发生。因此治疗后前3年内每1~3个月,第4~5年每6个月,第6年开始每年1次需要进行定期随访检查(图表14)。
盆腔内复发后,如果之前未曾放疗的话可以考虑放疗。如果盆腔外发生了复发(转移),根据肺,脑部等转移病灶分别进行治疗。不管是哪种复发或转移,大多数情况都无法根治。此时保证带瘤生存的生活质量尤为重要。通常可实施以缓解症状为主的全身化疗或姑息治疗。
也可咨询主治医生是否可以参加临床试验。


