日本专家谈肿瘤・胰腺癌篇
都说胰腺癌是癌中之王,是最难治的癌症。一般的健康体检很难发现早期的胰腺癌,等有了症状再确诊,多数都是晚期。无论是胰腺癌、胃癌、还是肝癌,个体差异都不同,实际上消化道的晚期癌症没有谁更恶毒一说。请不要放弃,勇敢面对今后的生活,做一个冷静又聪明的患者。
本期日本专家谈肿瘤,主要讲的是胰腺癌,由日本国立癌症研究中心中央病院肝胆胰内科的奥坂拓志教授以及日本东北大学灾害医疗国际协助学的江川新一教授来告诉大家日本对于胰腺癌的治疗是如何进行的。开卷必有益,希望爱学习的胰腺癌患者和家属花点时间把它读完,并能有所收获。
胰腺癌是什么疾病?
胰腺癌发生于在消化食物和调节血糖方面发挥重要作用的胰脏上。大多数胰腺癌的发病部位在胰管上,胰管负责将胰腺分泌的消化液输送出去。胰腺癌中约有2~3%属于神经内分泌肿瘤。
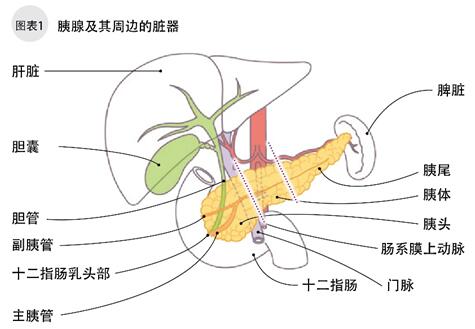
胰腺位于肚脐下,胃的后面,成鸭梨状,长15-18cm,宽3-5cm,厚2-3cm(图1)。胰腺有2个主要功能,一是分泌含消化酶的胰液,用以帮助分解碳水化合物、脂肪和蛋白质(外分泌);二是制造调节血糖的胰岛素和胰高血糖素等激素(内分泌)。
日本每年约3万人罹患胰腺癌,且呈患者人数每年递增的趋势。其中,胰腺癌多发于50~70岁人群,无性别差异,但男性患者略多于女性。
● 导管细胞癌(起源于胰腺导管上皮)
导管细胞癌约占胰腺癌的90%,癌发生于像叶子的茎一样贯穿于整个胰腺内部的胰管上皮(胰管细胞)。胰脏的腺泡细胞分泌的胰液通过胰管后与胆管合流,最后流入十二指肠。成年人的胰管直径约1mm,一旦发生肿瘤胰管就开始扩张。如图1,胰脏分为胰头、胰体和胰尾三部分,右侧胰头略宽靠近十二指肠,左侧胰尾略细,中间部分为胰体。胰腺癌的3/4发生与胰头。在胰头, 胆管将协助分解脂肪的胆汁经肝脏输送到十二指肠。胰管内发生的肿瘤扩散后胆管会变狭窄,眼球皮肤变黄,即所谓的“黄疸”。
胰脏位于在肝脏、十二指肠、胃的深处,肿瘤不易被发现,而且患癌后容易转移到周围淋巴结、血管和脏器。早期胰管癌无症状,多数病患在发生食欲不振、腹泻、腹痛、胃周围疼痛、背痛、黄疸、糖尿并恶化等症状后才进行诊断,发现时已经是晚期。
● 神经内分泌肿瘤(起源于非胰腺导管上皮)
分泌调节血糖胰岛素的细胞聚集成块,形成胰岛,胰岛呈点状分布在胰脏中。 胰腺癌中的神经内分泌瘤就发生于此处,约占胰腺癌发病总数的2~3%,从幼儿到老人无年龄差别。神经内分泌瘤有低恶性度的和进展速度快的高恶性度两大类。低恶性度的神经内分泌瘤比胰管癌进展速度慢,容易治疗。
神经内分泌瘤有时会出现激素过剩的状况,过剩制造胰岛素的胰岛素瘤会造成患者低血糖,意识不清。胃酸分泌过剩的神经内分泌瘤叫做胃泌素瘤。有症状后确诊的神经内分泌瘤不一定就是晚期,早期神经内分泌瘤也有自觉症状。
胰腺癌的确诊要做哪些检查?
胰腺癌可以通过腹部超声、CT、MRI、MRCP等影像检查诊断,但最终确诊须通过ERCP、腹部超声波、CT下采集胰液细胞或组织切片进行病理诊断。
怀疑胰腺癌时,首先进行血液和腹部超声波检查(图2),血液检查淀粉酶、脂肪酶、弹性蛋白酶等胰酶和CA199、CEA、DUPAN-2、Span-1等肿瘤标志物的数据是否上升。腹部超声波是终端发射超声波,器械获取反射波后在计算机上成像的影像检查,如果超声波检查发现异常,须进一步进行CT或MRI或MRCP(磁共振胰胆管造影)检查,以确定有无病变和扩散情况。根据检查需要,还有经口达十二指肠的内窥镜超声EUS、内窥镜逆行胆胰管造影ERCP、PET检查等。ERCP是用内窥镜注射造影剂行X光拍摄的检查。PET检查需要注射一种葡萄糖类似物,以确定癌细胞的有无和位置。

胰腺癌的最终确诊须在ERCP、EUS、腹部超声、CT等影像检查下,采取病变组织活检后病理诊断。难以判断是否可手术切除时,除了上述检查外,需要在腹部开4~5个孔,行腹腔镜手术切除部分病变组织进行病理诊断。
胰腺癌的病理分期
分期表示肿瘤的进展程度,同时也是制定治疗方针的重要指标。胰腺癌的分期根据肿瘤的大小、扩散程度、淋巴结和血管及其他脏器转移有无转移,可以分为0、Ⅰ、Ⅱ、Ⅲ、Ⅳa、Ⅳb期的6个阶段,数字越大约接近晚期(图3)。
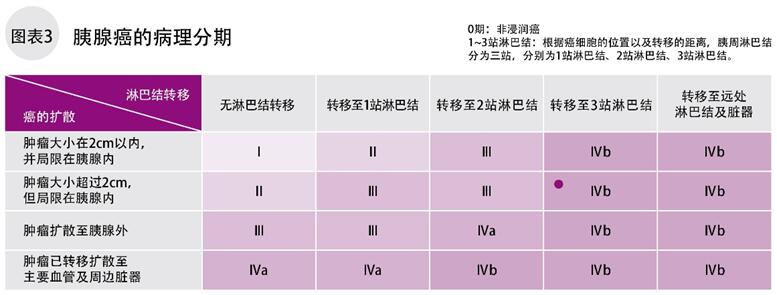
0期指癌细胞局限于上皮内,非浸润性,也称“上皮内癌”。Ⅰ期以后癌细胞会向上皮外浸润扩散。Ⅳa、Ⅳb期指癌细胞浸润转移至其他脏器、周围淋巴结、邻近的血管等。0期的胰腺癌非常罕见,最近影像诊断的进步和新的研究成果正在改变这种状态。日本胰腺癌学会公布的《胰腺癌登记报告2007》显示,0~Ⅲ期的胰腺癌只占20%,超过一半的患者是在已经发生了淋巴结和脏器转移后才被确诊的。但是,随着治疗技术的进步,中晚期胰腺癌的治疗成绩正在逐年提高。
胰腺癌的治疗方法
胰腺癌的治疗方法有手术、药物治疗(化疗)、化学放疗、免疫治疗等方法。选择什么样的治疗,要根据肿瘤的分期、扩散程度、患者本人的愿望、全身状态和年龄等因素来决定。
如果肿瘤没有扩散到胰腺外,首选手术治疗。如果手术能切除干净,治愈的可能性就大。是否可以行手术治疗,同样也需要考虑肿瘤的分期、有无淋巴结或脏器转移、患者本人的愿望和身体状况和年龄等方面。
0、Ⅰ、Ⅱ、Ⅲ、Ⅳa期的胰腺癌,如果可手术切除,切除后身体中仍然可能残留微小的癌细胞,可以用化疗尽量清除它们,这是胰腺癌最基本的标准治疗方法。胰腺癌容易向周围淋巴结和脏器发生转移,即使病灶很小,手术后的化疗也是必不可少的(图4)。
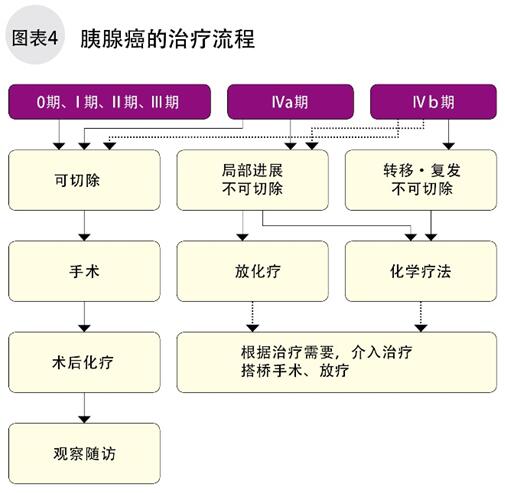
标准治疗是根据国内外的临床试验,由各国专家探讨并认可的现阶段最有效的治疗方式。同时,主要国家都有各自的胰腺癌治疗指南。
对于Ⅳa期不可切除的,病灶局限于胰腺周围的晚期胰腺癌,可采用化疗。对于已发生远处脏器和淋巴结转移的患者,多数采取药物治疗(化疗),只要患者不耐药,可以持续治疗。但是根据临床证据,这些治疗方式效果都差不多,因此选择化疗的患者比较多。但是,免疫治疗或者放化疗结合免疫治疗,确实使少部分患者受益(治疗患者数相对少)。
胰管癌和神经内分泌瘤使用不同的药物种类,选择药物时结合影像数据也十分重要。有部分医院对已经发生周围血管和淋巴结转移的Ⅳa期胰腺癌患者,在术前进行新辅助化疗,在抗癌剂的作用下缩小病灶,然后再进行手术切除,可能会降低复发率。
胰腺癌在诊断时、治疗过程中,或者治疗后,患者都可能出现黄疸、腹痛、营养不良等症状。控制和改善这些不良症状,对保证患者的生活质量、可持续治疗都具有很大的意义(后文详述)。
胰腺癌的手术治疗
目前认为手术是治疗胰腺癌的最佳方法,手术方式包括胰头十二指肠切除术、胰体胰尾切除术、胰腺全切除术,根据病灶的大小、位置和扩散程度决定切除范围。
胰腺癌没有发生周围血管、淋巴结转移、腹膜播种(癌细胞散落在腹膜,多处出现转移病灶),且有体力承受手术创伤的,才可以接受切除手术治疗。手术时要切除病灶、部分或全部胰腺、以及部分周围脏器,手术的目的是根治。
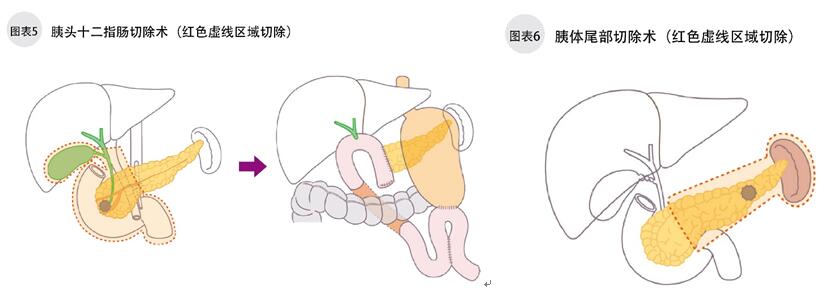
胰腺癌手术有3种:胰头十二指肠切除术(图5)、胰体尾部切除术(图6)、胰腺全切除术。选择哪种术式,要结合病灶的位置。随着诊断方法的进步,医疗发达国家很少出现开腹后,因为肿瘤扩散而不可切除,又把腹腔缝合的现象了。
●胰头癌
病灶在胰头的,手术须切除胰头、周围淋巴结、十二指肠、胆囊、胆管。因为胰头连接着十二指肠和胆管,这一区域的脏器作为整体都要切除。有时病灶位置特殊、扩散程度大的,还要切除一部分胃。胰头十二指肠切除术,在切除以上部位后,还要再建小肠、残留胆管、胰脏、胃的通道,以供食物、胆汁、胰液的通过。在日本,这样的大手术需要非常精细,一次手术约花6~8小时。
另外,胰腺背后有与肝脏链接并输送养料的门脉(大血管),如果癌组织浸润门脉,还需切除部分门脉,并再建门脉。
●胰体、胰尾癌
病灶在胰体、胰尾部的,只留下胰头,切除胰体、胰尾和周围淋巴结。一般情况下,脾脏也一起摘除。根据癌组织的位置和大小,有时只切除胰尾和周围淋巴结。切除胰体、胰尾切除术没有切除胰头十二指肠切除术复杂,不需要再建手术,4~5个小时就能完成。
●胰腺全切除
癌细胞扩散到整个胰腺的,需要切除整个胰腺、十二指肠、胆管和胆囊。全切除术适用于全切除后有望完全治愈的患者。切除胰腺、十二指肠、部分胆管的患者需进行重建手术,重建小肠、残留胆管和胃的通道。
●手术的并发症
胰腺癌手术后最主要的并发症是“胰瘘”和“胆汁瘘”。胰瘘是手术缝合处向腹腔漏出胰液的现象。胆汁瘘是再建消化管漏胆汁的现象。发生胰瘘和胆汁瘘的,患者会出现发烧,腹痛等症状。多数情况下,短暂断食可以自愈,如果引起腹腔内出血就比较麻烦了。
胰腺癌手术需要高超的技术,建议患者选择手术经验丰富的医疗机构,尽可能降低术后并发症的风险。希望在日本接受治疗的患者,请联系日本就医网,协助选择日本肝胆胰外科学会公布的可信赖的医疗机构。
●术后胰酶补充和糖尿病对策
胰头十二指肠切除后会严重影响胃的运动,餐后容易胃痛,食欲减少。术后脂肪吸收率也随之下降,容易腹泻。胰头十二指肠切除、胰全切除及部分胰尾切除(有食欲不振的)的患者,术后补充胰脂肪酶非常重要。建议患者不要一次过多进食,少食多餐。胰脏有调节血糖的作用,摘除胰脏和糖尿病恶化时都需要注射胰岛素。
胰腺癌的药物治疗
胰腺癌发生其他脏器转移而不能手术和复发时需要药物治疗。即使没有转移,术后辅助化疗也是标准治疗。
●不可手术患者的一线治疗药物
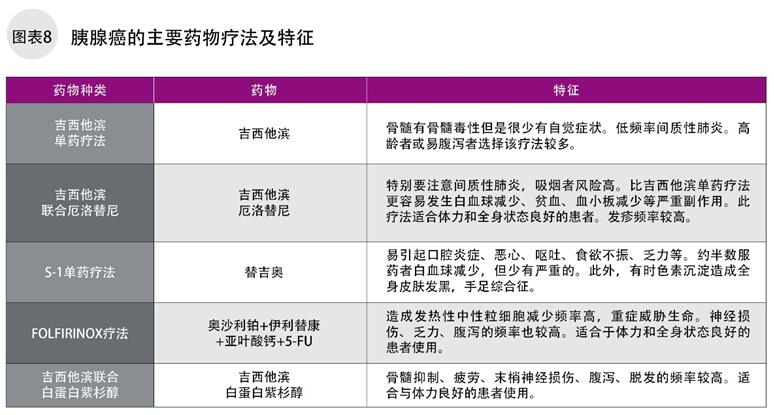
当手术很难将癌组织完全取出时,药物疗法基本有以下5种。点滴注射吉西他滨单药治疗;吉西他滨与厄洛替尼联合治疗;口服S-1(替吉奥)单药治疗;FOLFIRINOX化疗方案(奥沙利铂+伊利替康+5-FU+亚叶酸钙); 吉西他滨与白蛋白紫杉醇联合治疗。也有①+③联合治疗的。
根据至今为止的临床试验结果,可以看出①~⑤的有效率和安全性有所不同。选择何种疗法,却决于患者的意愿,生活状态,身体状态,和年龄等因素。治疗方法各有优缺点。患者在选择时请仔细听取医生对副作用的说明,听取医生的意见,理解治疗方法后慎重选择。
吉西他滨单药疗法,每周1次,吉西他滨1000mg/㎡,30分钟静脉点滴,止吐剂等30分钟静脉点滴,1次治疗共计1小时。连续用药3周休息1周为一个疗程。也就是说治疗频率为第1天、第8天、第15天注射,第22天休息,如此反复。
吉西他滨与厄洛替尼联合疗法,每日早饭前1小时口服吉西他滨和厄洛替尼(100mg)。此疗法比吉西他滨单药疗法更容易出现副作用,只适用于有正常体力和食欲的患者。
S-1单药疗法,口服1日2次,连续服用4周,停药2周,共6周为1个疗程。S-1的用量根据身高体重估算体表面积后制定用量,1次服用40~60mg。S-1单药疗法的优点是不用长期点滴注射,但是容易出现腹泻等消化系统症状,本身有消化系统症状的,本身容易忘记吃药的,本身有肾功能不全的患者不适合该疗法。
FOLFIRINOX化疗方案,奥沙利铂(85mg/㎡)、伊利替康(180mg/㎡)、左亚叶酸钙(200mg/㎡)点滴4小时后,迅速注射5-FU(400mg/㎡),5-FU(2400mg/㎡)经46小时持续静脉注射,停药12天,每2周为一个疗程。持续静脉注射在锁骨埋入中心静脉导管,链接可携带式精密注射泵持续给药,不影响日常生活。FOLFIRINOX与吉西他滨单药疗法相比,可期待更好的疗效,但是副作用也更强,只有正常食欲和体力,全身状态良好的患者才能接受。
吉西他滨联合白蛋白紫杉醇,吉西他滨1000mg/㎡,白蛋白紫杉醇125mg/㎡,每周注射1次,连续注射3周休1周。
●二线治疗药物
当一线治疗药物不起效果后,应考虑更换药物。比如针对使用过吉西他滨的患者,更换为上述③④的方案,二线治疗用药选择一线治疗时未使用过的药物。对于不可手术切除的胰腺癌患者,应根据药物的疗效和副作用,持续使用药物治疗。
●术后药物治疗
术后化疗的目的是尽可能清除手术未清除的微小癌细胞,降低术后复发转移风险。
胰腺癌的治疗,术后必须行辅助化疗。标注化疗是术后口服S-1(替吉奥),1日口服2次,连续4周,停药2周为一个疗程,治疗须持续4个疗程。对于易腹泻或不可使用S-1的患者,用吉西他滨单药代替。
●神经内分泌瘤的药物疗法
肿瘤已经扩散不可手术的神经内分泌瘤(低恶性度),药物治疗的第一选择是舒尼替尼或者依维莫司。另外,2014年日本开发了新的抗癌剂“Streptozocin”。舒尼替尼和依维莫司是一日一次的口服药物;Streptozocin须点滴注射,一日一次连续点滴5日停药37日为一个疗程,或者每周点滴1次。
当患者过多分泌胰岛素等酶时,须同时注射奥曲肽。
药物疗法的副作用
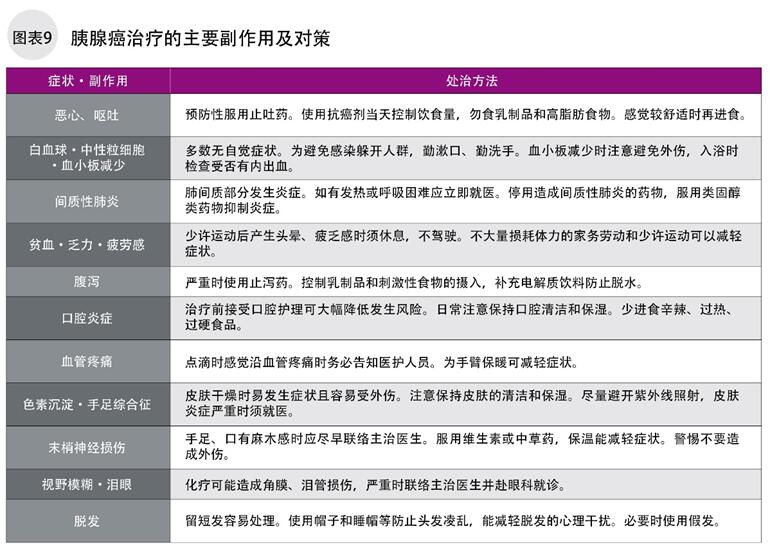
从开始点滴抗癌剂到点滴后24小时内易出现恶心、过敏反应和血管疼痛;点滴后3~14天易出现骨髓抑制、口腔炎症、腹泻、乏力等症状。脱发、间质性肺炎、泪眼等副作用多出现在1个月之后。
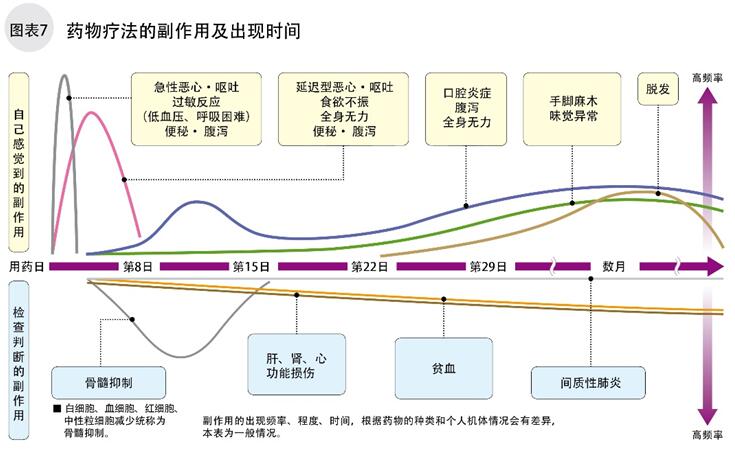
图7总结了药物疗法的副作用类型,症状的强弱和出现时间。随着药物开发,现在对化疗药物的副作用已经能控制,不至于产生严重的后果,请不要因为恐惧而中断化疗。
在药物疗法中,前文描述的须特别注意副作用的出现,它们可能造成患者骨髓抑制,造成血液中起清除细菌、病毒的白细胞、中性粒细胞减少,血小板减少等。发生骨髓抑制时,多数无自觉症状,通常用药后3日至1周可能发生此副作用。须注意食欲不振、腹泻和消化道出血。可能造成神经损伤,引起手脚触觉麻木,此时须降低药量或停药。~引起脱发不常见,用药后2~3周多有脱发现象。多数在停药后1~2个月毛发可再生。
神经内分泌瘤使用舒尼替尼后,多有手足浮肿,皮肤干燥等手足综合征发生,还可能产生高血压、腹泻和骨髓抑制;使用依维莫司须注意间质性肺炎、皮疹、手指损伤等;Streptozocin须注意肾脏损伤和糖代谢异常。副作用分为可承受和不可承受必须去医院救治两大类,在用药前请务必确认药物的副作用和相应处治方法。
出现这些症状是须立刻就医
发热38度以上伴随疼痛或出血
强烈胸痛、悸动、气短、持续控咳
持续呕吐、腹泻、无法饮水
手脚感觉麻木严重、疼痛
化学放射线疗法(放化疗结合)
化学放射线疗法是化疗和放疗相结合的治疗方法。当胰腺癌无手术机会,肿瘤只局限于胰腺和其周边淋巴结时,化学放射线疗法是一个选择。
肿瘤局限于胰腺和周围淋巴结范围内,没有手术条件时,可选择化疗或化学放射线治疗。临床上,放化疗结合比单独放疗的疗效好,但是放化疗结合与单独化疗比较,其安全性和疗效是否更优越,还没有结论。治疗胰腺癌的放化疗使用的化疗药物包括S-1、5-FU等氟尿嘧啶类抗癌剂和吉西他滨。放疗需照射病灶和其周围范围,使癌细胞死亡。照射时不会感到疼痛和灼烧。放化疗结合治疗时多数不用住院治疗。
放疗联合S-1化疗时,每日照射1.8Gy(放射线量单位),共照射28次;或者每日照射2Gy,共照射25次;合计放射线剂量50Gy。放疗期间服用S-1每日2次,每次40mg。放疗联合吉西他滨化疗的,每日放疗1.8或2Gy,合计线量45~54Gy,每周注射一次吉西他滨(250~600mg/㎡);或者每次照射2.4Gy,共照射36次,每周注射1次高浓度吉西他滨(1000mg/㎡),连续6周。
长时间小剂量使用放射线照射,可以最大程度减轻放射线对正常细胞的损伤,并能更完全的切割癌细胞。放疗的副作用包括胃、小肠出血,恶心、腹泻、乏力、食欲不振。当副作用严重时,不得不中止化疗。胰腺癌少有骨转移,但是发生骨转移的,对病灶进行局部放疗可以减轻疼痛和骨折的风险。
疼痛、黄疸、营养不良有什么改善方法
出现黄疸时用胆汁引流或导管留置术可以顺利引流胆汁。癌组织栓塞十二指肠也可以使用导管,改善食物通过障碍。
治疗因癌变引起的疼痛、黄疸、食欲不振非常必要。胰腺癌患者在被诊断时有不少人已经出现疼痛症状,无论手术前还是药物治疗过程中,当患者出现疼痛时使用解热镇痛、阿片类麻醉药品很平常。针对腹部的严重疼痛,医用麻醉剂有时也是有效的。有些人对麻醉剂抵触,而事实上临床已经验证:医用麻醉剂不引起中毒,无论从治疗和患者精神方面考虑,出现疼痛后尽早使用麻醉剂的,能收获更好的治疗效果。
肿瘤阻塞胆管,胆汁淤积后引起眼球、皮肤发黄,产生所谓“黄疸”时,需接受减黄治疗。减黄治疗包括手术和药物等治疗,治疗的重要性仅次于肿瘤治疗,同时可以改善患者的生存质量。目前胆管引流有两种方法,一是内窥镜经口插入至十二指肠行胆管引流(ENBD、ERBD);二是经皮向肝脏插入细针扩张胆管(经皮经肝胆管引流PTBD)。不手术处理黄疸的,多数采用内窥镜放置导管的办法解决引流问题。胰腺癌造成十二指肠胃阻塞不能进食的,用内窥镜将金属导管插入胃或十二指肠,将狭窄部位扩大(十二指肠导管留置术)。有时,行胰脏手术时预测到将来十二指肠可能闭塞的,需将胃与小肠(空肠)直接连接,即搭桥手术。胰脏不能发挥机能后,会造成食欲不振和高血糖,此时有必要人工补充胰酶和胰岛素。
复发转移的状态
治疗过程中又出现新发现的癌组织的叫复发,在周围淋巴结或脏器出现癌组织的叫转移。
手术只能清除肉眼可视的癌组织,不可视的癌细胞在胰脏位置或者其他脏器再次出现的状态即为复发。转移是指癌细胞经淋巴液或血液循环流至其他脏器并增殖的状态。
胰脏周围包围着主要硝化器,大血管和淋巴结,容易复发转移。常见转移肝脏、腹膜、肺、淋巴结、骨等。复发转移后的胰腺癌,主要治疗手段是药物。胰管癌的术后标准化疗是S-1,发生复发转移时S-1很难起效了,需更换为上文减少的其他化疗方案。术后辅助化疗结束后进入长期随访观察阶段,此时仍需根据患者的体力、病状、本人意愿等继续使用其他化疗方案。
神经内分泌瘤复发转移时,药物选择仍是舒尼替尼、依维莫司、Streptozocin。根据疗效和副作用有时使用吉西他滨、S-1。
出现疼痛、黄疸、十二指肠闭塞时选择上节介绍的处治方法。情绪不好,不安、疼痛、不舒服时没必要独自承担,请寻求医务人员和家属的帮助。即使复发转移,也请坚持自己的生活,选择自己认可的治疗方式。


